ЛЕЧЕНИЕ ЛЕЙКОЗОВ – ТРАНСПЛАНТАЦИЯ СТВОЛОВЫХ КЛЕТОК
Трансплантация стволовых клеток считается методом выбора в случае прогностически неблагоприятных острых лейкозов в первой ремиссии, во второй и всех последующих ремиссиях острых гемобластозов и при неполных ремиссиях, когда бластоз в костном мозге составляет не более 20%.
Решение о проведении трансплантации стволовых клеток принимает либо пациент лично, либо его близкие.
Стволовые клетки - это невызревшие клетки-предшественницы гемопоэза, впоследствии развивающиеся в лейкоциты, эритроциты и тромбоциты.
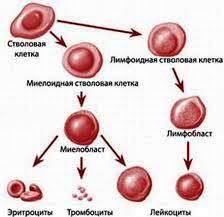
До относительно недавнего времени пересадка гемопоэтических стволовых клеток рассматривалась сугубо в контексте трансплантации костного мозга, так как он долго был единственным источником этих элементов. Сейчас их по-прежнему получают из костного мозга, но также из пуповинной или периферической крови.
Существует два вида трансплантации гемопоэтических стволовых клеток:
Аутологичная,
Аллогенная.
Аутологичная пересадка, включает в себя предварительный этап забора материала самого пациента, хранение полученной массы в замороженном виде, её специальную обработку и вливание больному уже после проведения высокодозной химиотерапии или облучения.
Стволовые клетки забираются обычно в период полной клинико-гематологической ремиссии, когда имеет место нормализация объективной клинической картины продолжительностью не менее одного месяца, а в миелограмме обнаруживается не более чем 5% бластов и до 30% лимфоцитов. В этом случае вполне можно рассчитывать на восстановление гемопоэза.
Недостатком такой аутологичной трансплантации является более высокая вероятность рецидива бластоза, по сравнению со вторым вариантом – аллогенной пересадкой.
Однако использование аутогенного материала исключает возникновение реакции отторжения по типу «трансплантат против хозяина», очень серьёзного осложнения, сопряжённого с проведением аллогенной трансплантации.
Аллогенная трансплантация - требует наличия родственного или неродственного донора, гистосовместимого (тканесовместимого) с пациентом по HLA-системе.
В качестве родственного донора в основном выступают родные братья или сёстры, а иногда родители или другие кровные родственники (тёти, дяди, кузены). Как бы то ни было, поиск донора начинают с ближайших родственников, а уже затем осуществляют (кстати, не так и редко) типирование и более дальних родственников пациента. Если подходящего донора таким образом найти не удаётся, поднимается вопрос о штудировании базы данных.
Вне зависимости от того, взят материал от родственного или неродственного донора, сама процедура трансплантации, по сути, одна и та же. Сначала производится забор кроветворных стволовых клеток донора, которые затем, в основном без этапа заморозки, в течение одних суток после изъятия внутривенно вводятся пациенту онкогематологического отделения.
Как уже упоминалось выше, у некоторых лиц после аллогенной трансплантации возможно развитие угрожающей жизни реакции отторжения («трансплантат против хозяина»), когда иммунная система больного, подкреплённая донорским материалом, атакует клетки организма реципиента. Эта реакция бывает острой – симптомы обнаруживаются вскоре после проведения трансплантации, и хронической – признаки отторжения проявляются слабо, порой возникая через месяцы или спустя годы после пересадки. Купируют её в обоих случаях при помощи специальных лекарственных средств.
Восстановительный период длится намного дольше, чем госпитализация, для проведения трансплантации. В течение нескольких месяцев пациент должен оставаться под постоянным пристальным наблюдением медицинского персонала. Он также продолжает получать достаточно интенсивное лечение, например, препараты для профилактики отторжения и переливания крови.
Необходимо регулярно (несколько раз в неделю) посещать медицинский центр, в котором была произведена трансплантация, выполнять профилактические обследования.
По-прежнему необходимы меры предосторожности, направленные на профилактику инфекций. При малейших признаках развития инфекционного заболевания необходимо незамедлительно прибыть в медицинский центр.
