ЛЕЧЕНИЕ ЛЕЙКОЗОВ – ТРАНСПЛАНТАЦИЯ КОСТНОГО МОЗГА
Трансплантация костного мозга начала применяться в медицинской практике с 70-х годов прошлого века.
Трансплантация (пересадка) костного мозга в основном применяется при остром миелобластном лейкозе, а также при рецидивах других острых гемобластозов.
Перед процедурой трансплантации пациент проходит серию медицинских проверок, чтобы оценить его общее состояние здоровья и взвесить риск, сопряженный с трансплантацией.
За несколько дней до трансплантации пациента госпитализируют. В условиях стационара он получает курс интенсивной химио- или радиотерапии, которая целенаправленно разрушает клетки его собственного костного мозга. Лишь после того, как костный мозг пациента подвергся тотальному разрушению, можно производить пересадку.
Важно подчеркнуть, что в данном случае речь идет о химио- и/или радиотерапии в высоких дозах. Такое лечение сопровождается рядом побочных эффектов (тошнота, рвота, слабость, раздражительность и т.п.). Для снятия этих симптомов назначается соответствующее лечение.
По окончании интенсивной терапии организм пациента не способен к кроветворению и беззащитен перед инфекциями. Поэтому в отделении трансплантации костного мозга соблюдаются строгие правила безопасности, призванные свести к минимуму риск развития инфекции.
Смысл трансплантации костного мозга заключается в восстановлении в организме онкобольного функции кроветворения, подавленной предшествующей агрессивной терапией.
Пересадка костного мозга может производиться от самого пациента либо от гистосовместимого с ним донора, чаще всего близкого кровного родственника. Самый оптимальный вариант донора – это, безусловно, однояйцовый близнец или сибс (брат или сестра от одних и тех же родителей).
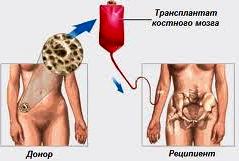
Однако на практике чаще всего в качестве доноров задействуют лиц хотя бы с 35%-ным совпадением по шкале HLA. Если такого человека найти не удаётся, осуществляют аутотрансплантацию костного мозга, изъятого у самого пациента в период ремиссии. При этом следует иметь в виду, что даже полная совместимость реципиента и донора не даёт стопроцентной гарантии, что не разовьётся реакция отторжения.
Одним из самых серьезных ограничений, затрудняющих выполнение пересадки, является отсутствие подходящего донора костного мозга.
В Израиле существует программа учета и регистрации потенциальных доноров, однако шанс найти совместимого донора среди посторонних людей невелик. Чаще всего материал для трансплантации получают от самого пациента или — если это возможно — от его близких родственников.
Имеется ряд противопоказаний, как к донорству, так и к процедуре трансплантации костного мозга (например, наличие аутоиммунных или инфекционных заболеваний у донора). В любом случае, перед процедурой забора материала для трансплантации донор проходит всестороннюю медицинскую проверку.
Из-за высокого риска осложнений трансплантацию не рекомендуют производить у чересчур ослабленных и пожилых людей, а также у пациентов с тяжелыми заболеваниями внутренних органов.
Согласно данным статистики, до 25% пациентов погибают от посттрансплантационных осложнений.
Однако реакция «трансплантат против хозяина» может играть и лечебную роль. Это бывает в тех случаях, когда донорская иммунная система начинает распознавать патологически изменённые опухолевые клетки «хозяина» и борется с ними (реакция «трансплантат против опухоли»). При некоторых заболеваниях (например, при хроническом миелолейкозе, остром нелимфобластном лейкозе и др.) наличие такой реакции в значительной мере определяет общий успех лечения. В основном вследствие отторжения поражаются кожные покровы (дерматиты), печень (токсический гепатит) и кишечник (диарея).
Если первоначальное лечение, как у взрослых, так и у детей дало хорошие результаты и при этом имеется высокая вероятность возникновения рецидива лейкоза, трансплантацию, как правило, проводят, не смотря на все риски. Тем более что высокие дозы химиотерапевтических препаратов и облучения в этом случае повышают показатели выживаемости.
Пересадки костного мозга особо важны при лечении больных миеломой, ходжкинской и неходжкинскими лимфомами.
Необходимо иметь в виду, что опасность здесь представляют и инфекции, вероятность заразиться которыми очень велика в течение первых недель после проведения процедуры трансплантации костного мозга, то есть тогда, когда идёт процесс его восстановления.
После пересадки костного мозга пациент практически беззащитен перед инфекциями. Поэтому в отделениях трансплантации соблюдается строгий режим профилактики инфекционных заболеваний. По сути, пациент находится в условиях строгой изоляции, призванной свести к минимуму контакт с бактериями, вирусами, болезнетворными грибками и другими микроорганизмами. По этой причине запрещено приносить пациенту подарки, цветы и одежду из дома. Посетители и персонал должны тщательно мыть руки перед контактом с пациентом и пользоваться защитными средствами: надевать халат, маску и перчатки. Такими же средствами должен пользоваться пациент, если он покидает больничную палату.
Условия изоляции создают атмосферу одиночества и недостатка поддержки, причем именно в тот период, когда она по-настоящему необходима.
Волнообразная симптоматика, при которой наступает улучшение, а затем снова ухудшение, изматывает пациента и приводит к ощущению безысходности.
Особую трудность представляет лечение детей. Несмотря на то, что квалифицированный медицинский персонал применяет особые методики, позволяющие свести к минимуму болевые ощущения, дети тяжело переносят процедуры и осложнения, которыми сопровождается трансплантация.
Также детям особенно непросто приходится в условиях изоляции, хотя большинство больничных отделений спланировано так, чтобы максимально воссоздать домашнюю атмосферу.
Во всех отделениях трансплантации костного мозга в Израиле работают профессиональные психологи, которые помогут пациенту и его близким справиться с эмоциональным стрессом.
Наиболее тяжелый период длится 2-4 недели. Затем, если трансплантация прошла удачно, начинается постепенное приживление костного мозга и восстановление его функциональной способности.
Показатели анализов крови улучшаются, общее состояние пациента стабилизируется. Острота симптомов ослабевает, но они не исчезают окончательно и имеют тенденцию к внезапному обострению. Постепенно пациента переводят на более щадящий режим и снижают дозы лекарственных препаратов.
Если процесс протекает без осложнений, длительность госпитализации составляет 1-2 месяца.
Восстановительный период длится намного дольше, чем госпитализация, для проведения трансплантации. В течение нескольких месяцев пациент должен оставаться под постоянным пристальным наблюдением медицинского персонала. Он также продолжает получать достаточно интенсивное лечение, например, препараты для профилактики отторжения и переливания крови.
Необходимо регулярно (несколько раз в неделю) посещать медицинский центр, в котором была произведена трансплантация, выполнять профилактические обследования.
По-прежнему необходимы меры предосторожности, направленные на профилактику инфекций. При малейших признаках развития инфекционного заболевания необходимо незамедлительно прибыть в медицинский центр.
